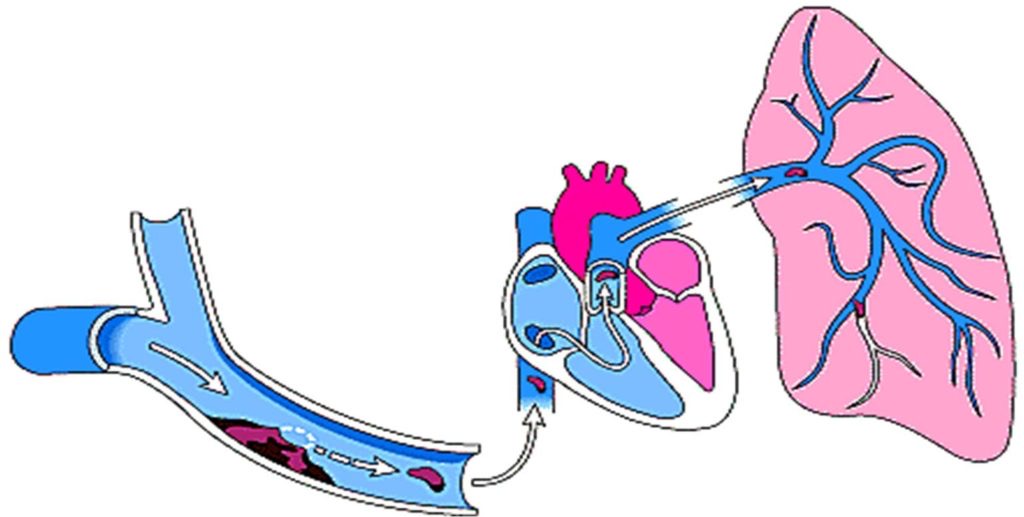
Per embolia polmonare si intende l’ostruzione di una o più arterie polmonari a opera di un trombo (o più trombi) che si origina in qualche parte del sistema venoso o nella parte destra del cuore, si stacca e viene trasportato al polmone. L’EP è una condizione frequente, spesso associata all’età avanzata, al decorso post-operatorio e a immobilità prolungata. Può verificarsi anche in una persona apparentemente sana. Gli eventi e condizioni che predispongono alla tromboflebite e all’EP sono:
- stasi venosa (prolungata immobilità, prolungati periodi in posizione seduta/in viaggio, vene varicose)
- ipercoagulabilità (lesione, tumore, aumentata conta delle piastrine)
- malattia endoteliale venosa (tromboflebite, vasculopatie, corpi estranei come cateteri venosi centrali)
- alcuni stati patologici (cardiopatia, trauma, decorso post-operatorio e post-parto, diabete mellito, broncopneumopatia cronico ostruttiva, precedente EP)
- altre condizioni predisponenti (età avanzata, obesità, gravidanza, uso di contraccettivi orali).
Secondo le linee-guida l’EP può essere distinta in due gruppi:
- embolia massiva: è caratterizzata da shock e/o ipotensione (definita come pressione sistolica < 90 mmHg o calo di pressione di 40 mmHg per più di 15 minuti non secondario ad aritmia di nuova comparsa, ipovolemia o sepsi)
- embolia non massiva: riguarda soggetti in condizioni relativamente più stabili. Tra loro può essere identificato un sottogruppo caratterizzato da segni ecocardiografici di ipocinesia del ventricolo destro. Quest’ultimo gruppo viene individuato come pazienti affetti da embolia polmonare submassiva.
Il risultato immediato di un evento tromboembolico, destinato a un’area più o meno estesa del polmone, comporta conseguenze, sia da un punto di vista emodinamico, sia respiratorio. Le conseguenze emodinamiche sono un’aumentata resistenza vascolare polmonare dovuta a riduzione dell’ampiezza del letto vascolare, che provoca un aumento della pressione arteriosa polmonare e, conseguentemente, un aumento del lavoro ventricolare destro per mantenere il flusso ematico polmonare. Quando le richieste del lavoro del ventricolo destro eccedono la sua capacità, si verifica un’insufficienza ventricolare destra. In tal caso vi è una riduzione della gittata cardiaca seguita da una diminuzione della pressione sistolica del sangue e da shock.
La sintomatologia può essere vaga e specifica in caso di episodi microembolici: il paziente si presenterà polipnoico, tachicardico, febbrile, affetto da senso di costrizione toracica. In caso di embolia, tale da provocare una occlusione del letto vascolare polmonare inferiore al 50%, alla tachipnea si aggiunge costantemente la dispnea, accompagnata da dolore toracico. Il paziente apparirà agitato, angosciato, affetto da tachicardia, talora sudato e febbrile. Se l’occlusione interessa il tronco arterioso o uno dei suoi rami principali, oppure più del 50% del letto vascolare, il quadro sintomatologico è dominato dalla compromissione cardiaca, con comparsa di shock ed, eventualmente, di manifestazioni sincopali. Il paziente sarà gravemente angosciato, presenterà importante dolore retrosternale, segni di stasi venosa, dispnea e cianosi. Quando il quadro occlusivo è completo, la morte interviene nell’arco di pochi minuti.
Qualora in questa prima valutazione permanga il sospetto di EP bisogna rapidamente avviare l’iter diagnostico, che sarà volto all’esecuzione di:
- Elettrocardiogramma: di fatto non diagnostico, sarà presente tachicardia, segni di sovraccarico del ventricolo destro, importante per escludere altre patologie (ad esempio infarto del miocardio).
- Rx torace, che mostrerà aree di atelettasia parenchimale, versamento pleurico, elevazione di emidiaframma, anche questo è utile per escludere altre cause di dispnea.
- Emogasanalisi arteriosa: ipossiemia e ipocapnia.
- D-dimero: prodotti di degradazione della fibrina.
- Ecocardiografia: utile per documentare la presenza di sovraccarico e disfunzione del ventricolo destro.
- Scintigrafia polmonare: che permette di valutare le immagini sia della perfusione che della ventilazione polmonare.
- Tomografia computerizzata spirale: è affidabile nella visualizzazione di EP lobari o centrali.
- Angiografia polmonare: trattamento invasivo che viene utilizzato solo se i test non invasivi non sono diagnostici